Пренатальная диагностика

Пренатальная диагностика: что это?
 |
| Что такое пренатальная диагностика? Источник: webmedinfo.ru |
Дородовая или пренатальная диагностика — это совокупность исследований плода, которая позволяет выявить или опровергнуть внутриутробные аномалии развития, хромосомные и генные заболевания будущего ребенка. Пренатальная диагностика является самой молодой, но успешно развивающейся отраслью репродуктивной медицины. После получения результатов исследования проводится
Методы пренатальной диагностики
Все методы пренатальной диагностики подразделяются на 2 группы. К первой относится малоинвазивная или неинвазивная пренатальная диагностика (пренатальный скрининг), включающая:
- ультразвуковое исследование
- исследование родословной родителей
- проведение генетического исследования супругов
- УЗИ с доплерометрией (оценка кровотока в системе мать-плацента плод) по показаниям
- кардиотокография (проводится с 32 недель, по показаниям с 28 недель)
- кровь на содержание сывороточных маркеров («на уродства плода»)
Ко второй группе относятся инвазивные методы, которые подразумевают хирургическое проникновение в полость матки:
- биопсия хориона
- плацентоцентез
- кордоцентез
- амниоцентез
- биопсия тканей плода
Неинвазивная пренатальная диагностика
 |
| Трансабдоминальное ультразвуковое исследование. Источник: webmedinfo.ru |
Пренатальный скрининг (отсев или сортировка) проводится в обязательном порядке среди всех беременных и включает 2 главных исследования, которые позволяют выявить грубые пороки развития и маркеры патологии плода.
Ультразвуковое исследование
Ультразвуковое исследование является абсолютно безопасным методом и должно проводиться во время беременности как минимум 3 раза и в определенные сроки: в 10 — 14 недель, в 22 — 24 недели и в 32 — 34 недели. Отклонение от рекомендованных сроков значительно снижает процент выявления патологии. Так, при первом УЗИ определенные признаки, свидетельствующие о грубой патологии, до
Методика проведения УЗИ:
- Трансабдоминальное исследование
Проводится при помощи трансабдоминального датчика, который испускает ультразвуковые волны. Датчик водится по поверхности передней брюшной стенки, а волны, передаваемые им, отражаются от тканей будущего малыша и обрабатываются компьютером. После чего на мониторе формируется сонограмма — изображение, которое описывается врачом. Трансабдоминальное исследование лучше выполнять во втором — третьем триместрах.
- Трансвагинальное исследование
Предпочтительно проводить в ранних сроках гестации. Вагинальный датчик, помещенный в презерватив, вводится во влагалище.
Что позволяет выявить УЗИ:
- локализацию эмбриона (маточная или внематочная беременность)
- количество плодов
- срок беременности в неделях
- задержку развития плода
- замершую беременность
- пол ребенка
- локализацию плаценты (предлежание, низкую плацентацию)
- состояние плаценты (инфаркт, кальцинаты, степень зрелости)
- количество амниотической жидкости (много- или маловодие)
- состояние пуповины, число сосудов в ней, узлу пуповины
- тонус миометрия (гипертонус при угрозе прерывания или преждевременных родах)
- сердцебиение плода и его характер (брадикардию, тахикардию)
- нарушенный кровоток в плацентарных сосудах
- аномалии развития плода (в первую очередь пороки нервной трубки, сердца и почек, патологию печени и кишечника, состояние конечностей и лицевого отдела черепа)
- определение ранних специфических симптомов синдрома Дауна (до 12 недель) — ширина шейно-воротникового пространства
- положение (продольное, поперечное, косое) и предлежание (головное, тазовое, лицевое) плода
Кроме того, УЗИ позволяет диагностировать пузырный занос и анэмбрионию (отсутствие зародыша).
Биохимический скрининг
 |
| Биохимический скрининг при беременности. Источник: webmedinfo.ru |
Для проведения биохимического скрининга исследуется венозная кровь беременной, взятая в сроки 15 — 20 недель (оптимально в 16 — 18). Первый этап скрининга — «двойной тест» проводится в 9 — 13 недель, в эти сроки определяются плацентарные белки
Что позволяет выявить биохимический скрининг:
- синдром Дауна или трисомию
- аномалии развития головного и спинного мозга (отсутствие головного мозга — анэнцефалию, грыжи головного и спинного мозга)
- хромосомные аномалии
К достоинствам биохимического скрининга можно отнести:
- высокая эффективность (выявление синдрома Дауна и пороков нервной трубки достигает 70%)
- ранняя диагностика патологии плода (15 — 22 недели), когда беременность еще можно прервать
- отсутствие риска для плода
Из недостатков стоит отметить влияние различных факторов (многоплодная беременность, осложнения гестации, заболевания органов половой сферы женщины и другие) на достоверность результатов. Ввиду чего исследование биохимических маркеров может показать ложноотрицательный или ложноположительный результат.
В подозрительных случаях отклонений от нормы биохимических маркеров назначается УЗИ более высокого уровня (в перинатальном центре или в областной/республиканской больнице) и проведение инвазивной дородовой диагностики.
Инвазивная пренатальная диагностика
 |
| Инвазивная пренатальная диагностика. Источник: webmedinfo.ru |
Дородовая инвазивная диагностика предоставляет 100% гарантию результата (выявление наследственных заболеваний, пороков развития и хромосомных аббераций), к тому же отличается быстрым получением результатов исследования. Также к плюсам инвазивной диагностики относится выявление патологии в малых сроках беременности (до 14 недель), а родителям предоставляется выбор: либо провести аборт, либо пролонгировать беременность. В случае сохранения эмбриона у врачей имеется достаточное количество времени для проведения коррекции пороков развития и лечения заболеваний плода внутриутробно.
Показания к проведению инвазивной пренатальной диагностики
Учитывая внедрение в полость матки при проведении инвазивных методов, они выполняются по строгим показаниям:
- возраст женщины (всем матерям старше 35 лет, так как с возрастом возрастает риск хромосомных аномалий плода)
- близкородственный брак
- отягощенный анамнез: выкидыши на ранних сроках, рождение ребенка с хромосомной аномалией
- хромосомная патология у одного из будущих родителей
- необходимость определения отцовства
- отклонения от нормы в крови сывороточных маркеров
- воздействие на родителей мутагенных факторов (радиация, загрязненная экология, химические вещества, прием лекарств и прочее)
- в анамнезе рождение ребенка с врожденными пороками развития, отклонением в умственном развитии или наследственными обменными заболеваниями (фенилкетонурия)
- отклонения от нормальных показателей биохимических маркеров
- ультразвуковые признаки аномалий плода
Методы инвазивной дородовой диагностики
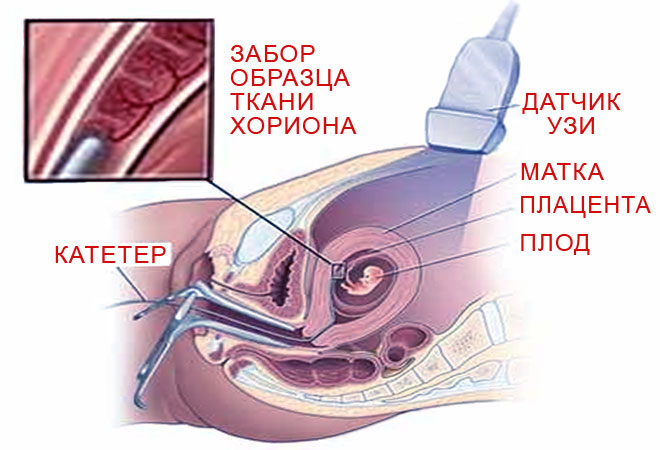 |
| Забор клеток хориона. Источник: популярная-медицина.рф |
Биопсия хориона
Метод заключается в заборе и последующем исследовании клеток хориона. Хорион является зародышевой оболочкой, которая в будущем преобразуется в плаценту. Выполняется хорионбиопсия в 10 —
Трансцервикальный способ
Отсасывание небольшого количества ткани хориона шприцем через цервикальный катетер (установлен в цервикальном канале).
Трансабдоминальный способ
Проводится пункция матки через переднюю брюшную стенку шприцем с длинной иглой и производится забор хориональной ткани.
Хорионбиопсию проводят под контролем ультразвукового исследования. Как правило, выполняется под местной анестезией. Результаты анализа готовы уже через 3 — 4 суток. К плюсам метода можно отнести его быстроту получения результатов, что дает возможность прервать беременность в безопасном сроке, выявление генных и хромосомных заболеваний, подтверждение отцовства и установление пола эмбриона.
Плацентоцентез
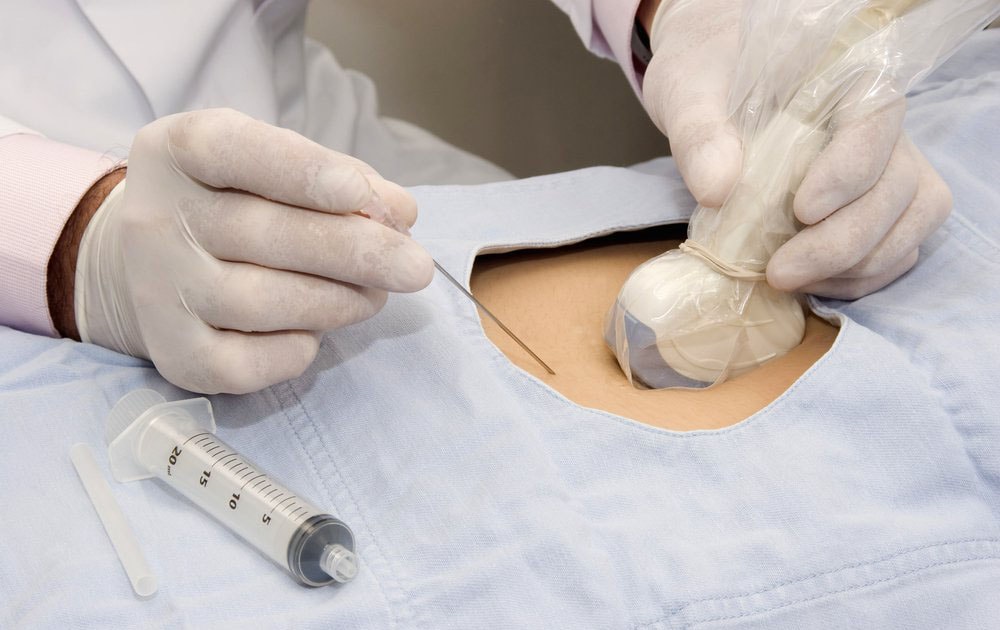 |
| Забор околоплодных вод. Источник: mymammy.info |
Метод аналогичен биопсии хориона, так же проводится забор клеток плаценты, но уже в более поздних сроках (второй триместр беременности). Тоже возможно получение клеток плаценты при вхождении в матку через цервикальный канал или посредством прокола передней брюшной стенки. В отличие от биопсии хориона культивирование клеток, полученных плацентоцентезом, может оказаться не показательным, что требует повтора процедуры.
Проведение амниоцентеза значительно увеличивает риск возможных осложнений беременности
Амниоцентез
Метод заключается в заборе околоплодных вод путем прокола передней брюшной стенки, матки и амниона. Исследуется амниотическая жидкость на содержание гормонов, ферментов и аминокислот, от которых зависит рост плода. Вместе с амниотической жидкостью исследует слущенные клетки эпителия кожи плода и мочевыводящих путей. Исследование проводится на 16 — 18 неделе. Метод высокоинформативен и его эффективность достигает 99%. К недостаткам относится длительность проведения анализа (от 2 недель до 1,5 месяцев). Позволяет диагностировать генные и хромосомные абберации, определить зрелость легких плода, тяжесть
Кордоцентез
Метод заключается в заборе крови плода из пуповины. Проводится на 18 — 24 неделе и позволяет выявить не только хромосомные и генные отклонения, но иммунологический и гормональный статус плода, определить биохимические показатели крови и прочее. Результаты анализа готовятся 4 — 5 суток. Кордоцентез по эффективности диагностики приближается к 100%.
Биопсия тканей плода
Проводится во втором триместре, под обязательным контролем УЗИ. Исследование показано для определения тяжелых наследственных кожных заболеваний у будущего ребенка — гиперкератоза и ихтиоза. При данных патологиях нарушен процесс ороговения кожных покровов, что ведет к утолщению поверхностного слоя, а кожа выглядит как рыбья чешуя.
Забор материала производят так же, как и при получении хориональной или плацентарной ткани. Специальная длинная игла, вводимая в маточную полость, снабжена щипчиками, которыми захватывают и отделяют небольшой кусочек кожи. После материал отсылается на исследование, включающее три вида:
Цитогенетическое исследование
Позволяет определить количество хромосом, присутствие дополнительных или нехватку хромосом. Например, при синдроме Дауна выявляется дополнительная 21 хромосома, при синдроме Клайнфельтера в паре половых хромосом у плода мужского пола лишние Х или
Данный метод позволяет выявить внутрихромосомные дефекты, то есть генные мутации, в результате которых развиваются некоторые заболевания: гемофилия, фенилкетонурия, мышечная дистрофия Дюшенна и муковисцидоз.
Биохимическое исследование
Позволяет оценить зрелость легких и определить ее степень, диагностировать гипоксию плода (метаболический ацидоз), выявить
Недостатки инвазивной диагностики
Несмотря на все плюсы и высокую информативность методов инвазивной дородовой диагностики, они имеют и ряд отрицательных моментов:
- угроза прерывания беременности (для профилактики назначаются спазмолитики до проведения процедуры и после нее, а также госпитализация, длительность которой зависит от применяемого метода)
- прерывание беременности
- риск внутриутробного инфицирования плода
- риск увеличения тяжести резус-конфликта
- риск дородового излития вод при амниоцентезе
- риск кровотечения у женщины
- риск отслойки плаценты
Противопоказания к инвазивной диагностике
Проведение инвазивной пренатальной диагностики не показано при следующих состояниях женщины:
- угроза прерывания беременности
- кровотечение из половых путей
- отслойка плаценты
- выраженная спаечная болезнь малого таза
- истмико-цервикальная недостаточность
- аномалии развития матки
- гнойничковое поражение кожи живота
- инфекционные заболевания матери
- воспаление шейки матки и влагалища
- узлы миомы больших размеров.
Также противопоказанием является категорический отказ женщины от проведения инвазивной дородовой диагностики.

Хотите читать всё самое интересное о красоте и здоровье, подпишитесь на рассылку!
Понравился материал? Будем благодарны за репосты